Papilom je benigní nádorová formace kůže a sliznic virové etiologie. Vypadá jako papila na úzké základně (pedikulu), měkké nebo husté konzistence, od světle až po tmavě hnědou. Lokalizace papilomů na kůži vede ke vzniku kosmetického defektu, v hrtanu – poruchy dýchání a hlasu, na sliznici vnitřních orgánů – ulcerace a krvácení. Relapsy onemocnění jsou možné, nejnebezpečnější komplikací je maligní degenerace. Odstranění papilomů lze provést elektrokoagulací, kryodestrukci, chirurgickou excizí, metodou rádiových vln nebo laserovou expozicí.
Přehled
Papilomy jsou onemocnění, které postihuje epiteliální buňky a kůži. Příčinou papilomů je lidský papilomavirus, který patří do čeledi Papoviridae, skupiny papilomavirů. Mezi HPV se rozlišují viry s vysokým a nízkým onkogenním rizikem. Onkogenicita papilomů se vysvětluje schopností viru integrovat svou DNA do genomu lidských buněk.
Mechanismus infekce lidským papilomavirem
Když HPV vstoupí do lidského těla, zpočátku infikuje bazální buňky epitelu. Mikrotraumata, oděrky, praskliny a další poškození kůže přispívají k pronikání papilomaviru do těla. Po dlouhou dobu se virus může zpočátku množit, aniž by se klinicky projevil (chronické nosičství). Pokud se virus množí v povrchových vrstvách kůže, pak je v průběhu času pozorována buněčná hyperplazie, dokonce i při chronickém nosiči papilomaviru.
Vzhledem k tomu, že lidský papilomavirus je ve vnějším prostředí nestabilní, dochází k infekci přímým kontaktem. Promiskuitní pohlavní styk vede k infekci; kouření, těhotenství, endometrióza, nedostatek vitamínů a imunodeficience jsou predisponujícími faktory pro vznik infekce při interakci s virem. Riziko infekce se zvyšuje při častém kontaktu s holou lidskou kůží, například při masáži.
Klinické projevy papilomů
Papilom je kožní novotvar nebo sliznice a navenek vypadá jako papilární výrůstek, který vyčnívá nad okolní tkáň. Papilomy jsou lokalizovány na kůži, sliznicích, v oblasti třísel a na genitáliích, v některých případech se papilomy nacházejí v ledvinné pánvičce a na sliznici močovodů.
Vzhledem k tomu, že papilom sestává z pojivové tkáně pokryté kůží a obsahuje krevní cévy, je při traumatizaci možné krvácení. Novotvar roste směrem nahoru ve formě rozptýlených papil v různých směrech a svým vzhledem připomíná květák.
Barva kůže se nemusí změnit, ale ve většině případů jsou papilomy bílé až špinavě hnědé barvy. Oblíbenou lokalizací je kůže rukou a paží. U pacientů s imunodeficiencí se papilomatóza rozšiřuje. Primární kožní změny se začínají objevovat 1-6 měsíců po infekci. Koncentrace viru v postižených oblastech dosahuje maxima do 6. měsíce od okamžiku infekce, toto období je nejvíce nakažlivé.
V závislosti na typu viru jsou klinické projevy papilomů různé. Vulgární papilomy tedy vypadají jako tvrdá bulka o průměru 1 mm s hrubým keratinizačním povrchem. Vulgární papilomy mají tendenci splývat, a proto často postihují velké plochy kůže. Jednoduché (vulgární) papilomy jsou lokalizovány všude, ale častěji postihují kůži prstů a zadní stranu dlaní. U zvláště malých dětí postihují papilomy kolena, což je způsobeno fyziologickými vlastnostmi, protože děti lezou bez oblečení. Typicky jsou vulgární papilomy umístěny ve skupinách, ale je možná dlouhodobá existence jednoho prvku po dobu několika let. Imunodeficitní stavy a celková onemocnění přispívají k šíření procesu, v ojedinělých případech se vulgární papilom stává maligním.
Původci plantárních papilomů jsou HPV 1,2,4. Několik měsíců po infekci se na kůži chodidla objeví malý lesklý hrbolek, který má všechny znaky pravidelného papilomu a je obklopen vyčnívajícím lemem. V některých případech se kolem jednoho papilomu objevují malé dceřiné novotvary, které svým vzhledem připomínají vezikuly. Poté je diagnostikována mozaiková papilomatóza.
Papilomy na chodidlech jsou často bolestivé, zejména při chůzi. Přibližně ve 30 % případů vymizí samy, samoobnovení je častěji pozorováno u malých dětí. Často jsou zaměňovány s mozoly, které se při delším tlaku objevují mezi prsty. Mozoly však na rozdíl od papilomů mají hladký povrch a zachovávají si kožní vzor.
Původci plochých papilomů jsou HPV 3,10. Tyto papilomy mají nezměněnou barvu kůže a vypadají jako hladké, ploché hrudky, někdy mohou být nažloutlé nebo mírně růžové barvy, často se zaoblenými obrysy. Existují také polygonální plantární papilomy. Novotvary způsobují bolest, svědění a postižená oblast je hyperemická.
Filiformní papilomy jsou diagnostikovány u poloviny lidí starších 50 let, kteří žádají o kožní nádory, nazývají se také akrochordy. Jsou lokalizovány na kůži kolem očí, v oblasti třísel, v podpaží a na krku. Nejprve se objeví malé hrbolky nažloutlého odstínu, které se následně zvětšují a postupně se přeměňují na husté, protáhlé elastické útvary o velikosti až 5-6 mm. Pokud jsou akrochordy lokalizovány v místech, kde je možné trauma, zanítí se a způsobí bolest. Závitové papilomy nejsou náchylné ke spontánnímu vymizení. U pacientů s diagnostikovanými filamentózními papilomy jsou poměrně často pozorovány rektální polypy.
HPV 13, 32 způsobuje lokální epiteliální hyperplazii, která se vyznačuje výskytem malých papilárních novotvarů na ústní sliznici a na červeném okraji rtů, které mírně vystupují nad kůži a mají tendenci splývat.
Jedním ze vzácných papilomů jsou Lewandowského-Lutzovy papilomy (epidermodysplasia verrucous). Postiženy jsou většinou děti a dospívající. Někdy je epidermodysplasia verruciformis familiární. Klinicky to vypadá jako mnohočetné červenohnědé skvrnité papilomy na rukou a nohou. Pokud jsou papilomy umístěny v oblastech kůže, které jsou nejvíce náchylné k ultrafialovému záření, pak se ve 30% případů stanou maligními a degenerují do maligních nádorů s klíčením do sousedních tkání.
HPV, který je původcem genitálních bradavic, může mít nízké, střední a vysoké riziko onkologické degenerace, proto by při diagnostice genitálních bradavic mělo být vždy provedeno PCR vyšetření. Inkubační doba se pohybuje od několika týdnů do několika měsíců. Vzhledem k tomu, že v některých případech jsou změny minimální, tyto papilomy zůstávají bez povšimnutí. Hlavní cesta přenosu je sexuální. Riziková skupina zahrnuje osoby s imunodeficiencí a často se měnící sexuální partnery. Navenek vypadají jako růžové nebo světle šedé pigmentované špičaté výrůstky na stopce.
Ve většině případů je při dotyku a tření spodním prádlem bolest, pálení, svědění, podráždění, často dochází k poranění a krvácení. Jsou lokalizovány ve vestibulu pochvy, na malých stydkých pyscích, méně často se genitální bradavice nacházejí v pochvě a na děložním čípku. U mužů je postiženo otevření močové trubice. Postižená oblast závisí na sexuálním chování, u jedinců, kteří praktikují anální styk, se genitální bradavice nacházejí v perineální oblasti a v perianální oblasti. V některých případech jsou genitální bradavice diagnostikovány na ústní sliznici a na červeném okraji rtů, což je opět spojeno s charakteristikou sexuálního života.
Juvenilní laryngeální papilomy jsou zřídka zaznamenány a jsou způsobeny HPV 6,11; Postiženy jsou většinou děti do pěti let. K infekci dochází při porodu, kdy má rodící žena papilomy v pochvě a dítě se při průchodu porodními cestami předčasně nadechne. Onemocnění je charakterizováno výrůstky papilomů na hlasivkách, což vede k potížím s cirkulací vzduchu a poruchám řeči.
Diagnóza papilomů
Provádí se diagnostika papilomů dermatolog nebo venerolog. Vzhledem k velkému počtu typů viru má své vlastní vlastnosti. Přesnou diagnózu na základě vizuálního vyšetření lze stanovit pouze v klasickém případě genitálních bradavic, to však neposkytuje přesné informace o typu viru a jeho onkogenitě. Pokud je tedy podezření na papilomatózní povahu novotvarů, uchýlí se k PCR diagnostice virové DNA.
PCR diagnostika umožňuje nejen potvrdit přítomnost lidského papilomaviru v těle a určit jeho typ, ale také diagnostikovat, kolik virů je v těle v době analýzy přítomno. To má diagnostický význam, protože při znalosti procenta viru a jeho typu je možné určit přibližné načasování infekce a identifikovat kontaktní osoby pro účely vyšetření a předepsání preventivní léčby. PCR diagnostika také poskytuje informace o tom, zda papilomy mají chronický průběh nebo jsou výsledkem jednorázového snížení imunity. Díky těmto údajům lze předepsat adekvátní terapii.
Pokud je jedinou metodou léčby odstranění papilomů, pak se paralelně s chirurgickým zákrokem provádí biopsie pro cytologické vyšetření. Histologické vyšetření tkáně papilomů poskytuje přesnější výsledky, protože jsou předmětem zkoumání jak buňky, tak správné uspořádání jejich vrstev a strukturní rysy tkáně. To poskytuje spolehlivé výsledky o stupni změn v těle a pravděpodobnosti malignity, protože dlouhodobé a neléčené papilomy vedou častěji k rakovině než včas detekovaný HPV s vysokým stupněm rizika rakoviny.
PCR diagnostika má zpravidla screeningový charakter a pokud analýza potvrdí přítomnost viru, provede se další výzkum.
Léčba papilomů
Léčebný režim pro papilom je vybrán individuálně v každém konkrétním případě. Pokud je HPV zjištěn během diagnózy, ale zatím nejsou žádné klinické projevy, je předepsána preventivní terapie cytostatiky. Je to docela účinné a umožňuje vám „uspat“ virus na několik let. Pacientům, kteří jsou přenašeči HPV, se doporučuje pravidelně podstupovat PCR vyšetření a používat bariérovou antikoncepci, aby svého partnera nevystavovali riziku nákazy lidským papilomavirem.
Inosin pranobex je lék na léčbu papilomů ze skupiny antivirotik, které potlačují reprodukci virů. Je jedním z nejvýhodnějších, protože má imunomodulační vlastnosti. Indikacemi pro použití jsou diagnostikované papilomy s kombinací jiných virových infekcí, jako jsou cytomegalovirové infekce, viry spalniček a příušnic. Přítomnost herpes viru, chronické virové hepatitidy a imunodeficience také vyžaduje zařazení Isoprinosinu do léčebného režimu. Vzhledem k tomu, že léčba papilomů je dlouhodobá, měl by být inosin pranobex užíván pouze pod dohledem lékaře, protože je nutné sledování laboratorních parametrů. U všech pacientů s HPV je indikováno použití imunomodulátorů a kúry vitamínů.
Pokud jsou na kůži a sliznicích projevy HPV, pak se v závislosti na lokalizaci a symptomech uchýlí ke kryodestrukci papilomů, elektrokoagulaci nebo laserovému odstranění papilomů. Je možné použít další moderní metodu chirurgické léčby – odstranění papilomů pomocí rádiových vln. Pokud má papilom známky malignity, provede se excize postižené oblasti skalpelem a zachytí se zdravá tkáň.
Je třeba mít na paměti, že odstranění papilomů nevede k úplnému zotavení, protože dnes neexistují žádné léky, které by měly škodlivý účinek na HPV. Pacienti s dříve diagnostikovanými papilomy proto potřebují pravidelně podstupovat vyšetření a kurzy antivirové terapie.
Vzhledem k tomu, že HPV se přenáší hlavně sexuálně, jediným způsobem, jak zabránit vzniku papilomů, je bariérová metoda antikoncepce. Při plánování těhotenství je nutné virus diagnostikovat a případně i léčit, aby se snížila pravděpodobnost infekce dítěte během porodu a v prvních letech života.

Papilom je benigní proliferace (růst) epitelu kůže nebo sliznic způsobená lidským papilomavirem (HPV).
Původcem onemocnění je lidský papilomavirus (HPV), DNA virus, který patří do rodu Papillomavirus a patří do čeledi Papavaviridae.
- vysoké onkogenní riziko
- průměrné onkogenní riziko
- nízké onkogenní riziko
Jak se papilomy nakazí?
Aby papilom mohl růst, musí se lidský papilomavirus dostat do kůže nebo sliznic člověka. To se může stát třemi způsoby:
- sexuální kontakt – při sexu. Jedná se o nejčastější způsob přenosu lidského papilomaviru. Nezapomeňte, že i při jednoduchém genitálním kontaktu bez sexu je vysoká pravděpodobnost přenosu viru.
- transplacentární přenos – z matky na plod během těhotenství.
- přenosová cesta kontakt-domácnost – při kontaktu s infikovanými lidmi a předměty v domácnosti. Zvyšte riziko infekce, mikrotraumat a poranění kůže.
- plné zotavení s vymizením lidského papilomaviru z těla. Tento proces se nazývá odstranění. To je nejpříznivější výsledek, protože v tomto případě osoba vzniká imunita na konkrétní typ HPV.
- latentní infekce – když je člověk nositelem papilomaviru, ale nemá žádné projevy onemocnění. V tomto stavu člověku nehrozí nebezpečí, ale je nakažlivý pro ostatní
- klinicky manifestní infekce ve formě papilomu. V tomto případě po infekci může trvat 1 až 20 měsíců, než se papilom projeví na kůži nebo sliznicích. Toto období se nazývá inkubátor.
Proč se u každého po infekci nevyvinou papilomy?
Hlavní role patří stav imunity.
Nejčastěji je schopen infikovaný organismus zdravého člověka zvládnout to sám s lidským papilomavirem. Po infekci je virus zcela vyloučen z těla bez příznaků. Zpravidla to vyžaduje asi 2 roky. V tomto případě je typ viru absolutně nedůležitý – může to být jako nejnežádoucnější HPV vysoké onkogenní riziko 16 a 18 a jednoduchý HPV s nízkým onkogenním rizikem 6, 11, 40 atd.
Jakmile se však imunita infikovaného organismu sníží, pravděpodobnost kožních papilomů výrazně zvyšuje!
To potvrzují četné vědecké publikace. Nejčastěji se klinická pozorování provádějí u lidí s HIV. Bez medikamentózní terapie zaměřené na prevenci replikace HIV mají pacienti vždy výrazné snížení imunity. Na tomto pozadí mají velké množství komplikací ve formě respirační papilomatózy a kožních papilomů.

Neboj se! Samotné kožní papilomy nenaznačují trvalé snížení imunity. Bylo to pravděpodobně dočasné během období nemoci (ARVI, exacerbace chronických a autoimunitních onemocnění atd.).
Také velmi často jsou papilomy zaměňovány s akrochordony.
To je důvod, proč kožní papilomy nejsou diagnostickými příznaky jiných onemocnění.
Typy papilomů, jak vypadají?
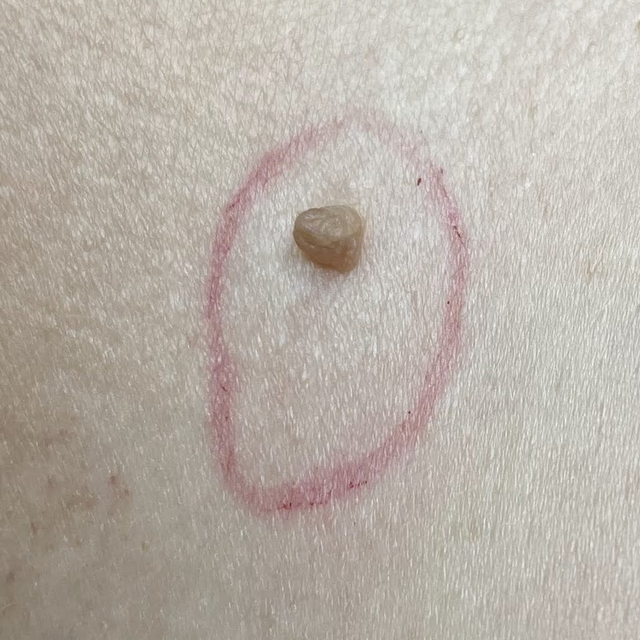
Obyčejné papilomy.
Nejběžnější forma papilomů. Mohou být umístěny na jakékoli části těla.
- měkké a masité na dotek.
- jakýkoli tvar.
- velikosti od 1 mm do 10 mm.
- barva může být jakákoliv od tělové po tříslovou a hnědou.
- vždy stoupat nad kůži.
- může být na úzkém stonku nebo se širokou základnou.
- mají schopnost se šířit a seskupovat do více papilomů.
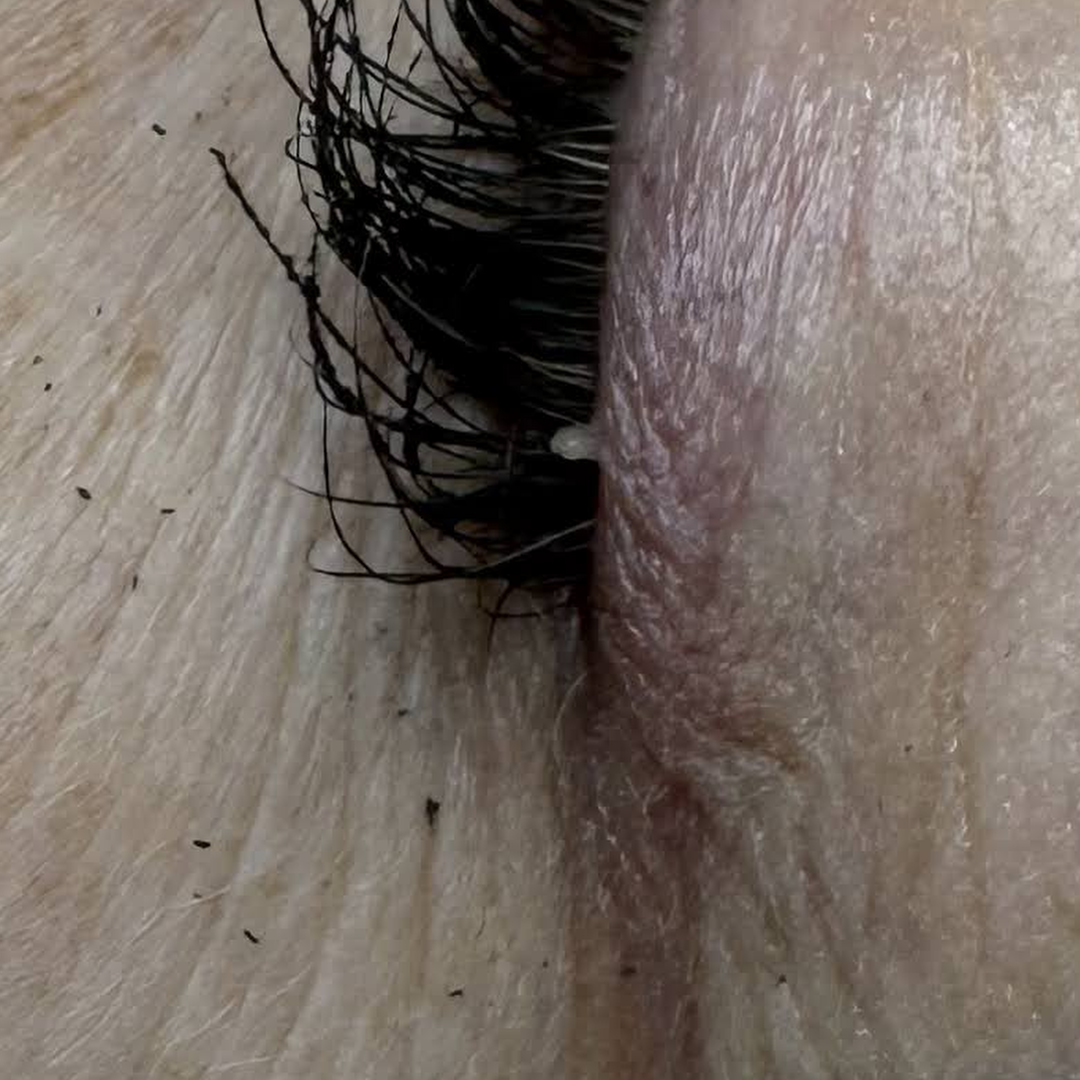
Filiformní papilomy
Ne příliš častá forma. Nejčastěji se nacházejí na kůži očních víček, řas a periorbitální oblasti. Méně časté v jiných oblastech obličeje.
- měkký na dotek.
- protáhlý tvar.
- velikosti od 0,1 mm do 3 mm.
- barva je obvykle tělová nebo průhledná.
- vždy stoupat nad kůži.
- základ není vyjádřen. Tloušťka je v celém rozsahu stejná.
- nemají schopnost se šířit a seskupovat do více papilomů.
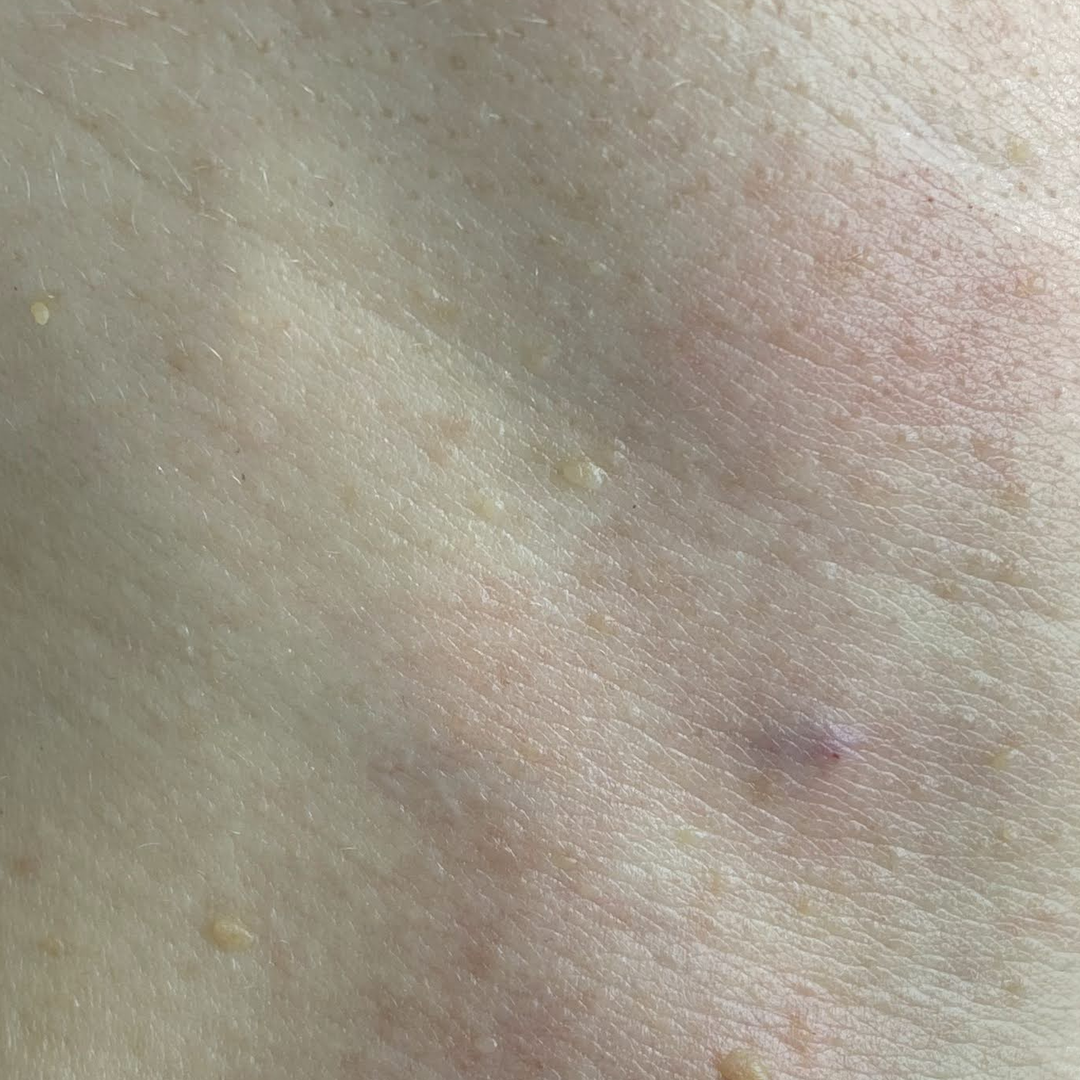
Ploché papilomy.
Poměrně často se vyskytuje na kůži obličeje, krku a podpaží.
- měkké a hladké na dotek.
- kulatý tvar.
- velikosti od 0,3 mm do 10 mm.
- barva je obvykle tělová nebo mírně nažloutlá.
- Mírně stoupají nad kůži.
- často způsobují svědění a zranění.
- mají schopnost se šířit a seskupovat do více papilomů.
Kdy byste měli vyhledat lékařskou pomoc?
Měli byste se poradit s dermatologem, pokud papilomy:
- začal měnit barvu
- začal nabírat na velikosti
- bolestivý
- stal se mnohonásobným
- mají opakující se povahu
- existují déle než 2 roky a nezmizí
- pokud máte pochybnosti o diagnóze (zda je novotvar určitě papilom)
Jaké metody odstranění papilomů existují?
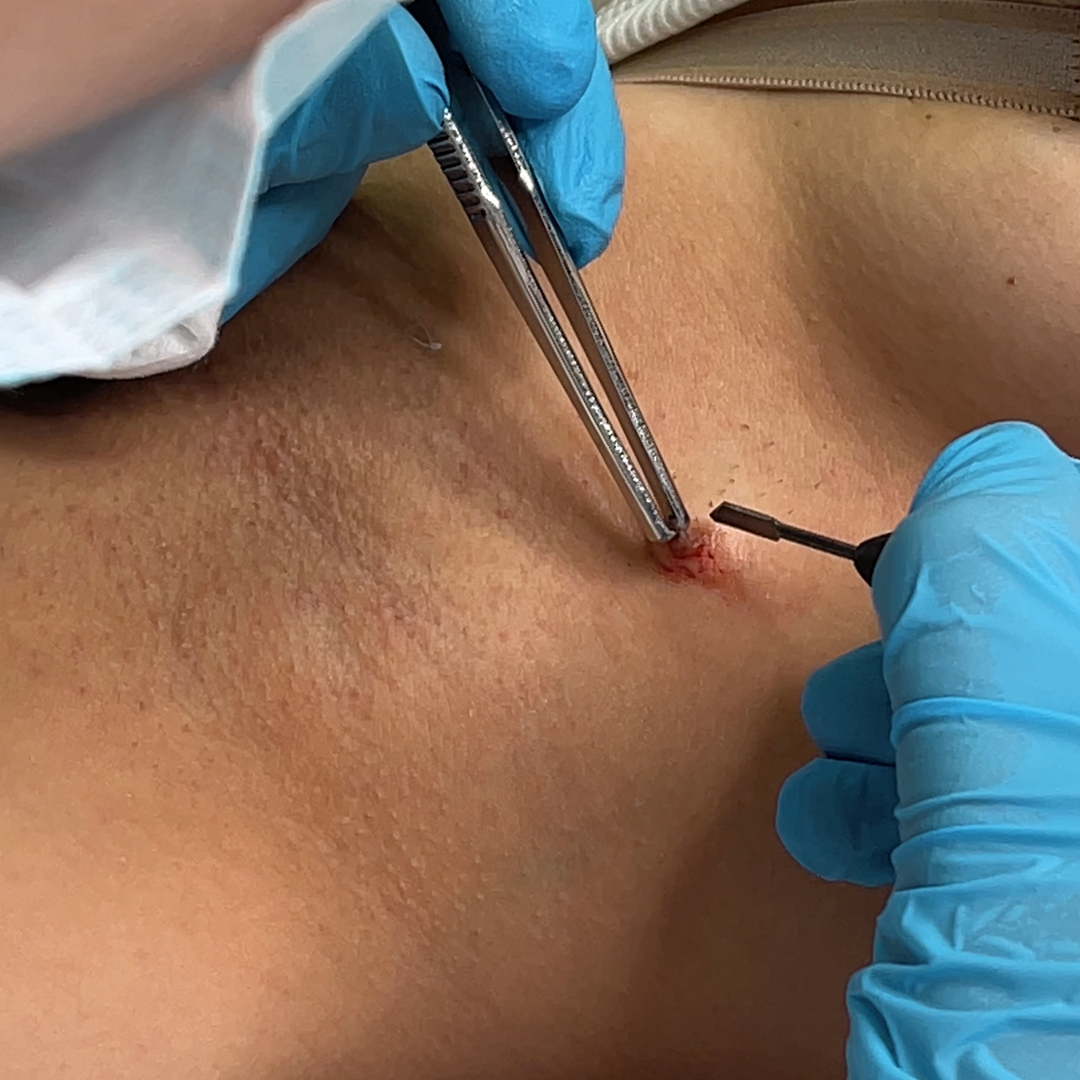
Užívání léků perorálně a ve formě injekcí pro systémové působení je absolutně neúčinné pro odstranění a potlačení lidského papilomaviru.
Výjimkou je intralezionální aplikace léků ze skupiny interferonů, dále intralezionální aplikace antigenů Candida a Trichophyton. Tato léčba se používá u bradavic, ale ne u papilomů.
















